Calculateur de risque d'infection au travail
Ce calculateur évalue le niveau de risque d'infection dans votre entreprise en fonction de facteurs clés de prévention. Entrez les informations pertinentes pour obtenir une analyse personnalisée et des recommandations adaptées à votre contexte professionnel.
Les infection au travail reviennent souvent dans l’actualité, que ce soit à cause de la grippe, du COVID‑19 ou d’une gastro‑entérite. Dans un bureau, un atelier ou un magasin, la diffusion d’un agent pathogène peut rapidement toucher plusieurs employés et impacter la productivité. Cet article décortique ce que sont les infections en milieu professionnel, montre comment les empêcher avant qu’elles ne surviennent, et détaille les actions à mener dès le premier cas détecté.
Points clés
- Identifier les sources les plus fréquentes d’infection dans un environnement de travail.
- Mettre en place des mesures d’hygiène simples mais efficaces (lavage des mains, désinfection des surfaces, ventilation).
- Équiper le personnel d’EPI adaptés et former les équipes à leur usage.
- Développer un protocole de réponse : détection, isolement, communication et suivi.
- Contrôler régulièrement la conformité grâce à des audits et des indicateurs de santé.
Comprendre les infections au travail
Infections au travail sont des maladies causées par des agents infectieux (virus, bactéries, champignons) qui se propagent dans un cadre professionnel. Elles touchent tous les secteurs, mais les risques varient selon la densité de contacts, la nature des tâches et les conditions d’hygiène. En France, la Caisse Nationale d'Assurance Maladie rapporte que près de 15% des arrêts maladie sont liés à des infections transmissibles.
Les principales voies de transmission sont :
- Les gouttelettes respiratoires (rhume, grippe, COVID‑19).
- Le contact direct avec des surfaces contaminées (poignées de porte, claviers).
- Les voies orales (aliments contaminés, boissons partagées).
- L’air contaminé dans des espaces mal ventilés.
La Santé au travail vise à préserver le bien‑être des salariés en réduisant ces risques grâce à des politiques de prévention, de suivi médical et de formation.
Principes de prévention
Une prévention efficace repose sur trois piliers : hygiène, organisation et protection.
Hygiène des mains et des surfaces
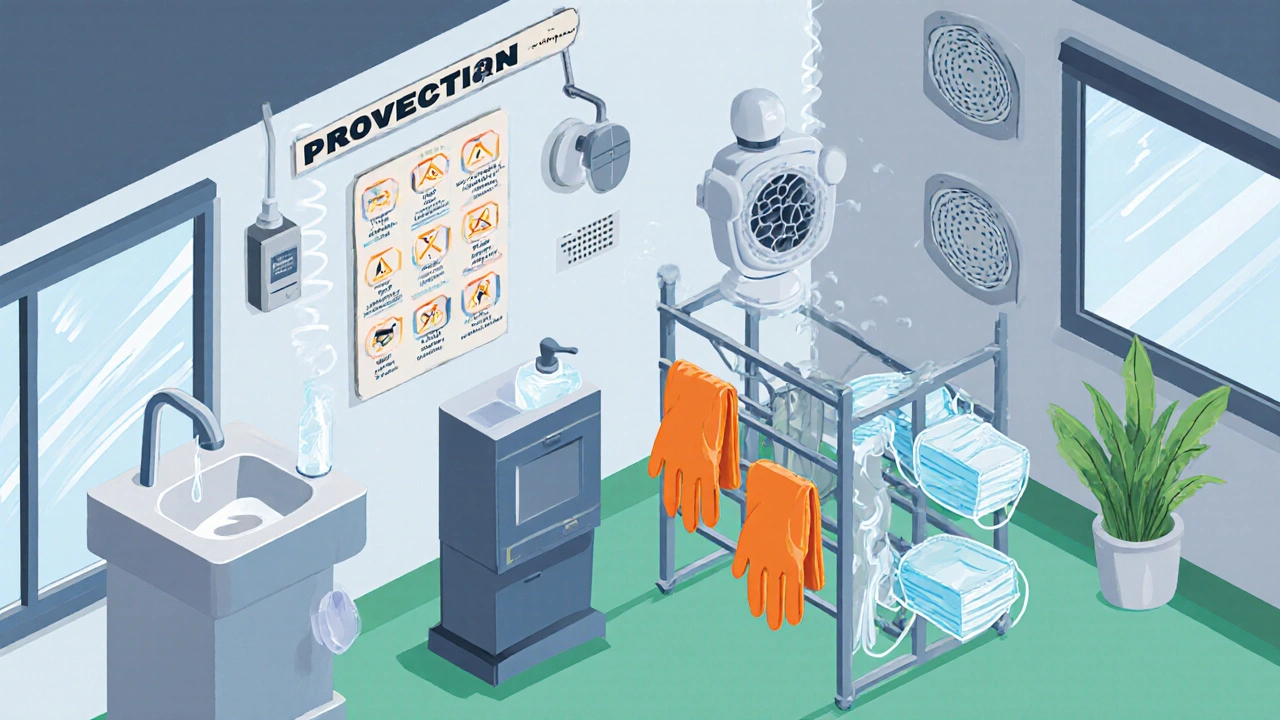
Le lavage des mains avec du savon pendant au moins 20secondes reste la mesure la plus rentable. Dans les locaux où l’accès à l’eau est limité, des solutions hydroalcooliques contenant au moins 70% d’éthanol sont recommandées. Les surfaces fréquemment touchées (poignées, écrans, téléphones) doivent être désinfectées plusieurs fois par jour à l’aide de produits certifiés par l’ANSM.
Protocole de désinfection décrit les produits à employer, le temps de contact requis (généralement 1 à 5minutes) et la fréquence en fonction du trafic.
Équipement de protection individuel (EPI)
L’utilisation d’EPI adaptés (masques filtrants, gants, lunettes de protection) dépend du risque identifié. Pour les activités où l’on manipule des produits biologiques ou des déchets médicaux, les masques FFP2/FFP3 sont obligatoires. Une formation pratique garantit que le personnel sait mettre et retirer les équipements sans se contaminer.
Équipement de protection individuel doit être fourni par l’employeur, stocké dans un lieu sec et contrôlé régulièrement pour détecter l’usure.
Ventilation et aménagement de l’espace
Un bon renouvellement d’air diminue la charge virale en suspension. Les systèmes de ventilation mécanique doivent être entretenus selon les préconisations du Ministère de la Transition Écologique: filtres HEPA, débit minimum de 6renouvellements d’air par heure dans les espaces fermés. Dans les petites pièces, l’ouverture des fenêtres plusieurs fois par jour reste une solution simple et efficace.
Vaccination et programmes de santé
Encourager la vaccination antigrippale et, le cas échéant, la vaccination contre le COVID‑19, réduit de façon mesurable le nombre d’absences. Le Vaccination en entreprise se fait généralement sur rendez‑vous, avec l’appui du service de santé au travail.
Organisation du travail
Le télétravail, lorsqu’il est possible, limite les contacts directs et constitue un levier de prévention. Pour les équipes en présentiel, le fractionnement des pauses, la limitation du nombre de participants aux réunions et l’utilisation de salles de réunion équipées de systèmes de purification d’air sont des mesures complémentaires.
Télétravail doit être intégré dans le plan de continuité d’activité, avec des outils de suivi de la charge de travail et de la santé mentale.
Réponse en cas d’infection détectée
Lorsque qu’un salarié présente des symptômes ou qu’un test de dépistage est positif, l’entreprise doit réagir rapidement pour éviter la propagation.
Détection et isolement
Le premier signal vient souvent d’une auto‑déclaration ou d’un dépistage réalisé par le service de santé au travail. Le salarié concerné doit être mis en isolement immédiat, avec un suivi des contacts proches au sein de l’entreprise.
Communication interne
Une information claire, factuelle et non alarmiste doit être diffusée à tous les employés (mail, affichage, intranet). Le message précise les mesures prises, les consignes de prévention et les modalités de prise en charge pour les personnes potentiellement exposées.
Gestion de crise
Le Législation du travail impose à l’employeur de mettre en œuvre un plan de prévention des risques professionnels (PPR) et d’informer le CHSCT ou le CSE. En cas d’épidémie, le comité d’entreprise peut être mobilisé pour ajuster les horaires, les effectifs et organiser le remplacement des salariés absents.
Suivi médical et retour au travail
Le salarié doit être suivi par le médecin du travail qui valide le retour après résolution des symptômes et, le cas échéant, après un test de contrôle négatif. Un accompagnement psychologique peut être proposé pour gérer le stress lié à la maladie.
Élaboration d’un protocole complet
Un protocole efficace regroupe les étapes suivantes, présentées sous forme de checklist :
- Identification des agents infectieux à risque (grippe, COVID‑19, gastro‑entérite).
- Évaluation du niveau d’exposition selon les postes (contact direct, travail en équipe).
- Définition des mesures de prévention (hygiène, EPI, ventilation).
- Plan de formation du personnel (durée, supports, fréquence).
- Procédure de dépistage et de notification des cas suspects.
- Processus d’isolement et de suivi des contacts.
- Stratégie de communication interne et externe.
- Modalités de retour au travail et de suivi post‑infection.
Ce document doit être revu chaque année ou à chaque évolution des recommandations de santé publique.
Outils d’évaluation et indicateurs de suivi
Pour mesurer l’efficacité des actions, plusieurs indicateurs clés sont utiles :
- taux d’absentéisme lié aux infections (nombre d’arrêts / nombre total d’employés).
- nombre de cas détectés vs nombre de tests réalisés.
- pourcentage de conformité aux protocoles d’hygiène (audit mensuel).
- taux de vaccination parmi les salariés.
Un tableau de bord accessible aux responsables RH et à la direction facilite la prise de décision rapide.

Tableau comparatif : prévention vs réponse
| Aspect | Prévention | Réponse |
|---|---|---|
| Objectif principal | Éviter l’apparition du pathogène | Limiter la propagation après détection |
| Actions clés | Hygiène des mains, ventilation, vaccination, EPI | Isolement, dépistage, communication, suivi médical |
| Responsable | Service hygiène & sécurité, direction | Service santé au travail, DRH, management |
| Temporalité | Continue, planifiée | Urgente, réactive |
| Coût | Investissement initial (EPI, formation) | Coût immédiat (tests, remplacements) |
Cas pratiques illustratifs
Cas 1: Grippe saisonnière dans un bureau de 30 personnes
- Détection: deux employés donnent des symptômes le même jour.
- Action: mise en isolement à domicile, tests rapides, désinfection des espaces communs.
- Prévention renforcée: distribution de masques FFP2, rappels d’hygiène des mains, promotion du vaccin antigrippal.
- Résultat: limité à 5 cas, absence moyenne de 3jours.
Cas 2: Outbreak de norovirus dans une cuisine d’entreprise
- Déclencheur: plusieurs salariés présentant des vomissements.
- Réponse: fermeture de la cuisine 48h, nettoyage deep‑clean avec désinfectant à base de chlore, suivi sanitaire par le médecin du travail.
- Mesure préventive post‑crise: formation aux bonnes pratiques d’hygiène alimentaire, mise en place de stations de lavage des mains à proximité des zones de préparation.
Questions fréquentes
FAQ
Comment choisir le bon masque pour le bureau ?
Pour un environnement où le risque de transmission respiratoire est modéré, un masque chirurgical à 3plies suffit. Si l’on veut une protection supplémentaire (ex. : contacts avec du public), le masque FFP2 est recommandé, à condition qu’il soit correctement ajusté.
À quelle fréquence faut‑il désinfecter les surfaces communes ?
Les zones à fort trafic (poignées, bureaux, imprimantes) doivent être désinfectées au moins trois fois par jour. En période d’épidémie, on recommande un nettoyage toutes les deux heures.
Que faire si un salarié refuse la vaccination ?
L’employeur peut informer le salarié des risques et des bénéfices, proposer une vaccination sur site et, si le refus persiste, envisager des mesures de protection alternatives (EPI, télétravail) tout en respectant le droit du travail et la liberté de santé du salarié.
Quel rôle joue le comité social et économique (CSE) dans la gestion des infections ?
Le CSE participe à l’élaboration du plan de prévention, assure la diffusion de l’information auprès des salariés et peut proposer des suggestions d’amélioration concernant les mesures d’hygiène et d’organisation du travail.
Comment mesurer l’efficacité des mesures mises en place ?
En suivant les indicateurs cités plus haut (taux d’absentéisme, nombre de tests positifs, conformité aux audits). Une baisse continue de ces métriques indique que les actions sont efficaces.

Dominique Dollarhide
octobre 14, 2025 AT 02:00On se demande parfois pourquoi on passe tant de temps à brosser des tablettes d’aération quand le réel malaise reste dans nos têtes.
Le souffle des ventilateurs rappelle les soupirs d’une société qui oublie les petites flammes de la peur.
Si on voulait vraiment couper le virus, il faudrait d’abord couper les pensées toxiques qui circulent.
Un petit effort d’hygiène mentale, ça fait du bien, même si le bureau sent encore le café froid.
Et pourtant, la vraie prévention, c’est peut‑être de savoir accepter l’incertitude.
Louise Shaw
octobre 15, 2025 AT 00:13Franchement, ce guide ressemble à un cocktail explosif de jargon et de conseils qui pétilent comme du soda 🍹.
Emilia Bouquet
octobre 15, 2025 AT 22:26Je ressens l’énergie de tous ceux qui veulent protéger leurs collègues, alors on se serre les coudes et on applique ces gestes comme des super‑héros 🦸♀️.
Chaque lavage de mains, chaque masque bien ajusté, c’est un petit bouclier qui nous garde en forme.
On peut le faire, on le fait, et on montre l’exemple pour le reste du crew.
Moe Taleb
octobre 16, 2025 AT 20:40Les infections en milieu professionnel ne sont pas seulement une question de chance, elles sont le résultat d’une chaîne de pratiques souvent négligées.
Premièrement, la ventilation joue un rôle central : un débit d’air insuffisant crée un environnement propice à la persistance des particules virales.
Deuxièmement, l’hygiène des mains reste la première ligne de défense ; malgré la disponibilité de gels, beaucoup d’employés négligent le temps de frottement recommandé.
Troisièmement, le port d’équipements de protection individuelle (EPI) doit être adapté au niveau de risque de chaque poste et correctement formé.
Quatrièmement, la vaccination - surtout contre la grippe saisonnière - réduit de façon mesurable le nombre d’arrêt maladie.
Ensuite, la désinfection des surfaces à haute fréquence, notamment les poignées de porte et les claviers, nécessite des produits certifiés et un temps de contact respecté.
Il est également crucial d’instaurer un protocole d’isolement dès les premiers symptômes afin de limiter la propagation.
Le suivi médical régulier, incluant des visites du médecin du travail, permet de détecter tôt les foyers et d’ajuster les mesures.
Les indicateurs de suivi comme le taux d’absentisme lié aux infections offrent une visibilité sur l’efficacité des actions mises en place.
Un tableau de bord accessible aux managers aide à réagir rapidement quand les chiffres augmentent.
Par ailleurs, les formations périodiques sur les bonnes pratiques d’hygiène renforcent la culture de prévention.
Il ne faut jamais sous‑estimer le pouvoir d’une communication claire et non alarmiste pour rassurer les équipes.
Les audits mensuels permettent de vérifier la conformité aux protocoles et d’identifier les points faibles.
En période d’épidémie, l’ajustement des horaires, le télétravail partiel et la limitation des réunions physiques sont des leviers efficaces.
Enfin, la collaboration entre le service hygiène, le CSE et la direction garantit que les décisions sont partagées et acceptées par tous.
Sophie Worrow
octobre 17, 2025 AT 18:53En tant que mentor, je vous encourage à intégrer ces mesures dans vos SOP et à les réviser chaque trimestre pour rester à jour.
Ne laissez aucune zone grise ; chaque poste doit savoir exactement quel EPI porter et comment le désinfecter.
Si un employé hésite, intervenez immédiatement, c’est une question de responsabilité collective.
Gabrielle GUSSE
octobre 18, 2025 AT 17:06Bon, on dirait que certains se la jouent experts alors qu’ils n’ont jamais aspiré une poussière dans un bureau.
Leur jargon « ventilation dynamique » sonne plus comme du blabla marketing que du vrai plan d’action.
Arrêtons de dramatiser chaque petit éternuement, sinon on finit par créer la panique pour rien.
Concentrez‑vous sur le concret : un bon nettoyage, des masques, et du bon sens.
Dominique Orchard
octobre 19, 2025 AT 15:20Allez, on s’y met dès aujourd’hui, petite équipe ! Commencez par un tour de salle pour vérifier les filtres, puis organisez une session rapide de formation sur le lavage des mains.
Chaque petit pas compte, et vous verrez rapidement la différence.
Bertrand Coulter
octobre 20, 2025 AT 13:33Respirer l’air frais c’est plus qu’une nécessité c’est une leçon de vie
Le souffle du vent rappelle que rien n’est permanent
En acceptant le flux nous nous adaptons aux changements
Lionel Saucier
octobre 21, 2025 AT 11:46Analyse‑sous les chiffres il apparaît que le taux d’infection grimpe chaque fois que la ventilation chute sous le seuil critique.
Ce n’est pas un hasard mais un signal d’alarme que la direction ignore trop longtemps.
Le manque de masques et la mauvaise désinfection créent un terrain fertile pour les pathogènes.
Il faut agir immédiatement sinon le désastre s’enchaînera comme un dominos incontrôlable.
En résumé, la réalité dépasse la théorie et exige des mesures drastiques.
Romain Talvy
octobre 22, 2025 AT 10:00Je comprends la gravité que tu soulignes et je propose qu’on instaure un audit de ventilation d’ici la fin de semaine pour identifier les points critiques.
Ensuite, on pourra déployer les masques FFP2 là où le risque est le plus élevé.
Alexis Skinner
octobre 23, 2025 AT 08:13Wow!!! Ce texte est une vraie mine d’or💎, il couvre tout depuis la ventilation jusqu’à la culture d’entreprise!!!
J’adore la façon dont chaque point est détaillé, c’est clair comme de l’eau de roche!!!
On va pouvoir le partager avec le CSE et faire des ateliers - on va tous être au top !!! 🚀🚀🚀